Rottura del Menisco: Aspetti Clinici e Approcci Terapeutici
La rottura del menisco rappresenta una delle lesioni più comuni a carico del ginocchio, con un’incidenza
elevata sia negli sportivi che nella popolazione generale, specialmente in soggetti attivi o in età avanzata.
Questo tipo di lesione compromette la distribuzione del carico e la stabilità articolare, provocando dolore,
gonfiore e una riduzione della funzionalità del ginocchio. La gestione della rottura del menisco varia dalla terapia
conservativa a quella chirurgica, sempre integrata da un percorso riabilitativo mirato a recuperare la funzionalità
e a prevenire recidive.
Indice:
1) Anatomia 2) Classificazione
3) Epidemiologia 4) Cause
5) Fattori di rischio 6) Sintomatologia
9) Prevenzione 10) Trattamento
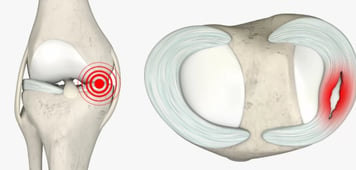
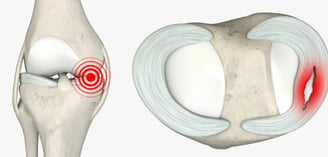
Rottura parziale del menisco mediale
Anatomia dei Menischi
I menischi sono strutture fibrocartilaginee a forma di mezzaluna posizionate tra il femore e la tibia, che svolgono ruoli fondamentali nell’assorbimento dei carichi, nella congruenza articolare e nella stabilizzazione del ginocchio. Ne esistono due per ginocchio:
Menisco Mediale
Forma e posizione:
semilunare (“a C”), più ampio e meno mobile rispetto a quello laterale; aderisce saldamente alla capsula articolare mediale e al legamento collaterale mediale.Origine (inserzione superiore):
margine periferico “convesso” appoggiato sul piatto tibiale mediale.Inserzione (inferiore):
suddivisione in corno anteriore, corpo e corno posteriore:Corno anteriore: si inserisce vicino alla spina tibiale anteriore.
Corpo: segue il margine del piatto tibiale.
Corno posteriore: si fissa in corrispondenza della spina tibiale posteriore.
Struttura:
fibrocartilagine densa, ricca di fibre collagene di tipo I (resistenza) e tipo II (elasticità), con matrice extracellulare contenente proteoglicani e acqua. La microarchitettura è orientata in strati concentrici e radiali per supportare compressione e taglio.Funzione:
Ammortizza le forze di compressione trasmesse tra femore e tibia.
Aumenta la congruenza articolare, riducendo la pressione di contatto sulla cartilagine.
Limita movimenti di traslazione anteriore/posteriore eccessivi in combinazione con i legamenti.
Contribuisce alla stabilità in valgo e controlla lievi rotazioni della tibia.
Menisco Laterale
Forma e posizione:
quasi circolare (“a O”), più piccolo ma più mobile; scarsamente aderente alla capsula, legato al legamento trasverso del ginocchio e al tendine del muscolo popliteo.Origine (inserzione superiore):
margine periferico convesso appoggiato sul piatto tibiale laterale.Inserzione (inferiore):
articolazione in corno anteriore e posteriore analogamente al mediale, ma con maggiore escursione nell’incavo intercondiloideo:Corno anteriore: davanti alle spine tibiali.
Corpo: lungo il margine laterale del piatto tibiale.
Corno posteriore: dietro le spine tibiali, vicino alla porzione posteriore del piatto.
Struttura:
composizione simile al menisco mediale ma con fibre collagene più disposte per consentire una maggiore flessibilità e scivolamento, essenziale per l’adattamento alle superfici femorali durante i movimenti di flesso-estensione.Funzione:
Ammortizza e distribuisce i carichi sulla tibia laterale.
Favorisce lo scorrimento delle superfici articolari grazie alla sua maggiore mobilità.
Partecipa alla stabilità rotazionale, specie in situazioni di carico asimmetrico.
Collabora con il complesso muscolare del popliteo per la stabilità posteriore.
Vascolarizzazione e Innervazione
Vascolarizzazione: l’apporto ematico, derivato principalmente dai rami peri-meniscali delle arterie genicolate (superiori mediale e laterale, inferiori mediale e laterale), decresce progressivamente dal bordo periferico verso il centro, creando tre zone:
Zona rossa-rossa (1/3 periferico): ben vascolarizzata.
Zona rossa-bianca (1/3 medio): scarsa vascolarizzazione.
Zona bianca-bianca (1/3 centrale): avascolare.
Innervazione: fibre nervose sensitive presenti soprattutto nella zona periferica, nei corni anteriore e posteriore, e nella membrana sinoviale adiacente, con presenza di meccanocettori (fusi, cellule di Ruffini e terminazioni libere) fondamentali per la propriocezione e il controllo neuromuscolare dell’articolazione.
Classificazione e tipologie di rotture
Le rotture del menisco vengono classificate in base a vari criteri:
Anatomia:
Menisco mediale: più soggetto a lesioni a causa della sua maggiore adesione alla capsula e limitata mobilità.
Menisco laterale: generalmente più mobile e meno frequentemente lesionato.
Tipologia della Lesione:
Rottura longitudinale: segue la direzione delle fibre, spesso associata a movimenti rotatori.
Rottura radiale: si estende dal bordo verso il centro, compromettendo in modo significativo la funzione ammortizzante.
Rottura a semiluna o a cuneo: caratterizzata da una porzione meniscale che si separa parzialmente, spesso indicata per trattamenti conservativi.
Rottura complessa: coinvolge più pattern lacerativi e talvolta richiede un approccio chirurgico.
Epidemiologia
Le lesioni meniscali sono tra le lesioni più studiate in ambito ortopedico, con caratteristiche epidemiologiche che evidenziano:
Incidenza: elevata, soprattutto in atleti che praticano sport con movimenti rotatori o carichi ripetuti sul ginocchio.
Distribuzione per età: le lesioni meniscali possono presentarsi sia nei giovani, tipicamente a seguito di traumi sportivi, sia negli anziani per processi degenerativi.
Impatto socio-economico: il recupero richiede spesso lunghi periodi di riabilitazione, con costi correlati sia alla terapia che a eventuali interruzioni dell’attività lavorativa o sportiva.
Cause
Meccanismi traumatici
Sport ad alto impatto: corse con cambi di direzione, salti, atterraggi violenti e scontri diretti che generano forze di taglio e compressione sui menischi.
Cadute accidentali: frequenti negli anziani; il ginocchio in flessione e rotazione forzata può “intrappolare” il menisco tra femore e tibia, determinando una lacerazione.
Fattori di rischio sportivi
Pratica di calcio, basket, rugby, sci, pallavolo: movimenti rapidi e torsioni del ginocchio aumentano la sollecitazione meniscale.
Riscaldamento insufficiente: muscoli non preparati cedono più facilmente alle sollecitazioni, trasferendo carichi eccessivi ai menischi.
Terreni scivolosi o sconnessi: instabilità del piede genera movimenti imprevisti del ginocchio.
Deficit di forza e flessibilità: quadricipiti e ischiocrurali carenti non amortizzano adeguatamente le forze.
Scarsa coordinazione ed equilibrio: il controllo neuromuscolare inefficiente espone il menisco a traumi indiretti.
Predisposizione femminile
Fattori anatomici: ginocchio a valgo più marcato e differenze di larghezza pelvica aumentano le torsioni.
Fattori ormonali: fluttuazioni di estrogeni e relaxina possono influenzare la resistenza tissutale e la propriocezione.
Vascolarizzazione e capacità di guarigione
I menischi ricevono sangue dai rami peri-meniscali delle arterie genicolate, ma solo il terzo periferico (“zona rossa-rossa”) è ben vascolarizzato.
La zona intermedia (“rossa-bianca”) ha apporto limitato e la porzione centrale (“bianca-bianca”) è completamente avascolare, rendendo più difficile la riparazione senza intervento chirurgico.
Innervazione e sintomatologia
I menischi sono innervati ai bordi periferici e nei corni da meccanocettori (terminazioni libere, corpuscoli di Ruffini) che mediano dolore e propriocezione.
I pazienti riferiscono dolore lungo la linea articolare, gonfiore, sensazione di “blocco” o “scatto” e, nei casi più gravi, instabilità del ginocchio.
Fattori di Rischio
I principali fattori di rischio per la rottura del menisco includono:
Età e meccanismo degenerativo: l’invecchiamento induce un progressivo indebolimento della struttura meniscale.
Attività sportive: sport che richiedono torsioni o cambi di direzione improvvisi (es. calcio, basket, tennis).
Precedenti infortuni: storia di traumi al ginocchio o precedenti interventi chirurgici.
Anomalie anatomiche: variazioni nella morfologia del ginocchio o predisposizioni congenite.
Sintomatologia
I sintomi che caratterizzano la rottura del menisco sono vari e includono:
Dolore localizzato: spesso acuto, in corrispondenza dell’area lesionata.
Gonfiore: dovuto alla reazione infiammatoria in sede articolare.
Blocco articolare e/o “clic”: sensazione di rubare o scatto durante i movimenti del ginocchio.
Limitazione della mobilità: difficoltà nell’estendere o flettere il ginocchio in modo completo.
Diagnosi
La diagnosi della lesione meniscale si basa su una combinazione di:
Anamnesi e valutazione clinica
Raccolta del meccanismo traumatico (torsione forzata, “scoppio” con sensazione di click).
Ispezione: eventuale versamento articolare (“derrame”); atrofia muscolare in casi cronici.
Palpazione del solco articolare mediale o laterale, con dolore localizzato.
Test specifici:
McMurray: rotazione tibiale e flesso-estensione del ginocchio provocano dolore o “click”.
Apley (compressione/distraction): dolore o blocco in compressione, sollievo in trazione.
Test di Steinmann: spostamento doloroso del solco articolare con rotazione.
Test di compressione assiale (“bounce home”): mancato or “stop” in estensione quasi completa.
Esami strumentali
Radiografie: proiezioni antero-posteriori e laterali per escludere osteoartrosi, corpi liberi ossei o fratture associate.
Risonanza Magnetica (MRI): gold standard per valutare tipo, estensione e localizzazione della lesione (fissurazioni radiali, orizzontali, a manico di secchio, degenerative).
Ecografia: limitata nella diagnosi meniscale, talvolta utile per escludere cisti di Baker o lesioni associate dei tessuti molli.
Trattamento Conservativo o Chirurgico?
La scelta terapeutica dipende da età, livello di attività, tipo e sede della lesione, sintomi e condizioni artrosiche concomitanti.
Trattamento Conservativo
Tutori o kinesio taping per stabilizzazione e scarico.
Terapia farmacologica: FANS o antinfiammatori locali per dolore e versamento.
Programma intensivo di fisioterapia.
Intervento Chirurgico (artroscopico)
Meniscectomia parziale (rimozione del frammento lesionato): indicata quando la sutura non è praticabile.
Sutura meniscale (riparazione): preferibile in corno posteriore e regioni vascolarizzate (“zona rossa-rossa”), soprattutto nei giovani.
Prognosi e tempi di recupero
Trattamento Conservativo
Il percorso conservativo è indicato per lesioni meniscali stabili, parziali o degenerative in pazienti meno attivi o con comorbilità che sconsigliano l’intervento:
Controllo del carico e uso di stampelle
Tempistiche: in genere 1–3 settimane.
Nei primi giorni si può adottare un carico parziale o tutore con limitazione di flessione, supportandosi con stampelle fino a riduzione di dolore e versamento.
Deambulazione autonoma
Tempistiche: 2–4 settimane.
Passaggio graduale a pieno carico non appena il paziente tollera la pressione e cammina senza zoppia.
Fisioterapia e rieducazione motoria
Fase iniziale (0–2 settimane):
Crioterapia, drenaggio del versamento e tecniche manuali per ridurre dolore e gonfiore.
Esercizi isometrici di quadricipiti e glutei.
Mobilizzazioni passive per preservare l’escursione articolare.
Fase intermedia (2–8 settimane):
Esercizi in catena cinetica chiusa (leg press leggera, squat parziale).
Propriocettivi su tavolette instabili e con elastici.
Incremento graduale del range di movimento senza forzare.
Fase avanzata (8–12 settimane):
Rinforzo funzionale e pliometria leggera.
Simulazione di gesti quotidiani e sportivi a basso impatto (bicicletta, tapis roulant).
Ritorno all’attività sportiva
Sport a basso impatto: possibile dopo 3–4 mesi, se non vi sono dolorabilità o blocchi.
Sport ad alto impatto o torsionali: valutazione attenta, con possibile protrarsi del protocollo fino a 6 mesi per garantire stabilità e coordinazione.
Intervento Chirurgico (Artroscopia Meniscale)
Indicazioni principali: lesioni a manico di secchio, frammenti liberi, dolore persistente non responsivo al conservativo.
Post-operatorio immediato
Uso di stampelle e carico protetto: 2–4 settimane a seconda se è stata eseguita meniscectomia parziale (carico più rapido) o sutura meniscale (carico più limitato).
Tutore bloccato in estensione o con limitazione di flessione (0–90°).
Deambulazione senza supporto
Tempistiche: generalmente 3–6 settimane.
In caso di sutura meniscale, il carico completo può essere ritardato fino alla 6ª settimana; con meniscectomia parziale si accelera il recupero.
Percorso fisioterapico post-chirurgico
Fase iniziale (0–2 settimane):
Mobilizzazioni passive e assistite per evitare rigidità.
Esercizi isometrici e controllo del versamento.
Fase intermedia (2–6 settimane):
Progressione a esercizi in carico parziale e poi completo.
Propriocettivi base (equilibrio su superfici instabili).
Fase avanzata (6–12 settimane):
Rinforzo dinamico: squat, affondi, step-up progressivi.
Esercizi funzionali specifici per lo sport o le attività quotidiane.
Ritorno all’attività sportiva
Low-impact: solitamente dopo 4–6 mesi.
High-impact o sport di contatto/rapidi cambi di direzione: valutazione tra 6 e 9 mesi, in base alla guarigione tissutale e ai test di forza e stabilità.
Nota bene: i tempi indicati sono orientativi e possono variare in relazione a:
Estensione e localizzazione della lesione meniscale
Tipologia di intervento (meniscectomia vs sutura)
Età del paziente e condizione muscolare pre-infortunio
Adesione e risposta al programma riabilitativo
Prevenzione
La prevenzione delle lesioni meniscali è essenziale, soprattutto negli sportivi e nelle persone con attività a rischio, ed include diverse strategie:
Riscaldamento e defaticamento
Iniziare sempre l’allenamento con un riscaldamento dinamico che coinvolga muscoli del core, arti inferiori e caviglie, per aumentare la temperatura tissutale e la viscosità sinoviale. Al termine, eseguire un defaticamento progressivo per favorire il recupero.Rafforzamento muscolare mirato
Esercizi che potenzino in modo equilibrato quadricipiti, ischiocrurali, glutei e muscoli del polpaccio. Includere sia esercizi in catena cinetica chiusa (squat parziale, leg press leggera) sia aperta (leg extension, hamstring curl), aggiungendo progressivamente carico e complessità.Allenamento propriocettivo e di equilibrio
Utilizzo di tavolette instabili, cuscini propriocettivi o pedane basculanti per migliorare il controllo neuromuscolare e la capacità di reagire a squilibri improvvisi. Gli esercizi devono coinvolgere sia appoggi monopodalici sia movimenti multiassiali.Educazione tecnica e corretta biomeccanica
Per sport di taglio e torsione (calcio, basket, sci, pallavolo), dedicare sessioni specifiche al perfezionamento dei gesti tecnici: cambi di direzione, frenate, atterraggi da salto. Impostare traiettorie di movimento che riducano il carico meniscale, insegnando posizioni di ginocchio neutro e caviglia stabile.Flessibilità e mobilità articolare
Programmi di stretching dinamico e statico per ischiocrurali, quadricipiti e polpacci, abbinati a mobilizzazioni attive del ginocchio. Un’adeguata escursione articolare aiuta a distribuire meglio le forze di compressione.Utilizzo di supporti esterni
In situazioni particolarmente a rischio (ritorno all’attività dopo infortunio, superfici irregolari, fasi di carico pesante), l’uso di ginocchiere elastiche o sleeve neoprenici può favorire la propriocezione e fornire una lieve compressione protettiva.Controlli periodici e screening funzionale
Valutazioni regolari, anche pre-stagionali, per identificare squilibri muscolari, deficit di forza o di mobilità. Test funzionali (drop jump, Y-balance test, single-leg squat) aiutano a individuare fattori di rischio e a modulare in tempo utile il programma di allenamento.
Adottando un approccio integrato che bilanci forza, coordinazione, tecnica e monitoraggio, è possibile ridurre significativamente il rischio di traumi meniscali e preservare la salute del ginocchio nel medio-lungo termine.
Trattamenti fisioterapici migliori secondo la letteratura scientifica
La gestione fisioterapica della rottura del menisco si basa su un approccio multidisciplinare, finalizzato a recuperare la funzionalità del ginocchio e a prevenire ulteriori infortuni. Di seguito vengono presentati alcuni dei principali interventi supportati dalla letteratura attuale:
1. Riabilitazione Precoce e Progressiva
Avviare la mobilizzazione del ginocchio nelle prime fasi è essenziale per prevenire rigidità e atrofia muscolare.
Cosa prevede:
Mobilizzazione dolce e controllata dell’articolazione subito dopo il trauma/intervento.
Esercizi isometrici per mantenere il tono dei muscoli stabilizzatori.
Evidenza scientifica: studi suggeriscono che un protocollo di riabilitazione precoce favorisca il recupero funzionale del ginocchio.
2. Allenamento Neuromuscolare e Propriocezione
Il recupero della propriocezione è cruciale per ripristinare il controllo articolare e prevenire recidive.
Cosa prevede:
Esercizi per migliorare equilibrio e coordinazione (es. su superfici instabili, esercizi con occlusione visiva).
Programmi dinamici che integrano movimenti funzionali e specifici per il ginocchio.
Evidenza scientifica: numerosi studi evidenziano come il training neuromuscolare migliori il controllo posturale e la stabilità articolare.
Fonte: PubMed - Neuromuscular Training in Meniscal Rehabilitation
3. Esercizi di Forza e Resistenza
Il rafforzamento muscolare è fondamentale per ridurre il carico sul menisco e migliorare la stabilità del ginocchio.
Cosa prevede:
Programmi di esercizi mirati al rinforzo dei muscoli quadricipiti, ischiocrurali e dei muscoli del polpaccio.
Progressione graduale dei carichi per migliorare la capacità di resistenza dell’arto.
Evidenza scientifica: studi confermano che il potenziamento muscolare contribuisce a una migliore funzionalità e a una diminuzione del dolore.
Fonte: PubMed - Strength Training in Meniscal Injury Rehabilitation
4. Terapia Manuale e Tecniche di Mobilizzazione
Le tecniche manuali integrano il percorso riabilitativo, migliorando la mobilità articolare e riducendo il dolore.
Cosa prevede:
Tecniche di mobilizzazione passiva per aumentare l’ampiezza di movimento.
Manipolazioni e trattamenti manuali per alleviare tensioni e migliorare la circolazione locale.
Evidenza scientifica: studi indicano un beneficio aggiunto nell’utilizzo della terapia manuale in combinazione con esercizi attivi.
5. Supporto Strumentale: Elettroterapia e Ultrasuoni/Tecar
L’uso di strumenti strumentali può contribuire alla modulazione del dolore e alla stimolazione della guarigione dei tessuti.
Cosa prevede:
Stimolazione elettrica (TENS) per la gestione del dolore in fase acuta.
Terapia con ultrasuoni o Tecarterapia per migliorare il metabolismo tissutale e accelerare il processo riparativo.
Evidenza scientifica: la letteratura supporta l’impiego di tali metodologie come complemento ai tradizionali programmi riabilitativi.
Fonte: PubMed - Electrotherapy in Meniscal Injury Rehabilitation
Fonti di approfondimento:


